https://m.facebook.com/story.php?story_fbid=3362325913874275&id=100002906978487
BS.NGUYỄN VĂN KHOAN CTCH Blog
BÁC SĨ CHUYÊN KHOA CHẤN THƯƠNG CHỈNH HÌNH - CỘT SỐNG SÀI GÒN
BÁC SĨ NGUYỄN VĂN KHOAN
Thứ Bảy, 3 tháng 10, 2020
Thứ Tư, 9 tháng 9, 2020
ĐƯỜNG CONG SINH LÝ CỘT SỐNG
ĐƯỜNG CONG SINH LÝ CỦA CỘT SỐNG LÀ GÌ ?
BSCK
II. Nguyễn Văn Khoan.
1. Đường
cong sinh lý của cột sống:
Ở người trưởng thành, cột sống con người gồm
7 đốt sống cổ (Cervical), 12 đốt sống ngực hay còn gọi là đốt sống lưng
(Thoracic, Dorsal), 5 đốt sống thắt lưng (Lumbar), 5 đốt sống cùng kết dính thành
một khối xương gọi là xương cùng (Sacrum), hai bờ bên của xương cùng có khớp cùng
chậu (Sacro-Iliac) để khớp với 2 xương cánh chậu, 3-5 đốt sống cuối cùng kết dính
tự nhiên với nhau tạo thành xương cụt (Coccyx, tailbone) có vai trò quan trọng
trong việc nâng đỡ cơ thể ở tư thế ngồi.
Đường cong sinh lý của cột sống là đường cong
cột sống ở người bình thường. Ở người bình thường thì khi nhìn cột sống từ phía
sau trong tư thế đứng thẳng, cột sống là một đường thẳng từ trên xuống (Từ đốt
sống cổ đầu tiên (C1) đến đỉnh xương cùng. Mọi sự uốn lượn qua phải hoặc qua trái
của một đoạn nào đó của cột sống đều là bất thường và cần tìm nguyên nhân để chữa
trị. Khi nhìn ngang từ một bên thì cột sống là một đường cong uốn lượn mềm mại
từ cổ đến lưng, thắt lưng và xương cùng - cụt. Đây chính là đường
cong sinh lý của cột sống.
Cột sống không uốn lượn mềm mại như hình trên hoặc uốn lượn khác thường, ngược
lại với đường cong này đều là sự bất thường, cần tìm nguyên nhân.
Đường cong sinh lý bình thường của cột sống
khi nhìn từ một bên, cho thấy đoạn cột sống cổ ở tư thế ưỡn (Lordosis), độ ưỡn
trung bình là 20-40 độ; cột sống ngực/hay lưng thì còng (Kyphosis), độ còng
trung bình là 20-40 độ, cột sống thắt lưng thì ưỡn, độ ưỡn trung bình là 40-60
độ; các đốt sống cùng dính nhau thành một khối xương gọi là xương cùng thì ở trạng
thái còng.
|
Kiểu đường cong |
Mô tả đường cong |
|
Còng (Kyphosis) |
Cong bề lồi ra trước,
bề lõm ra sau |
|
Ưỡn (Lordosis) |
Cong bề lồi ra sau, bề
lõm ra trước |
|
Đường cong sinh lý |
Độ cong trung bình |
|
Cổ - ưỡn |
20 - 40 độ |
|
Ngực/Lưng - còng |
20 - 40 độ |
|
Thắt lưng - ưỡn |
40 - 60 độ |
|
Xương cùng - còng |
còng |
Sự chuyển tiếp từ trạng thái ưỡn của cột sống cổ sang
trạng thái còng của đoạn ngực/lưng, từ trạng thái còng của đoạn ngực/lưng sang
trạng thái ưỡn của đoạn thắt lưng và từ trạng thái ưỡn của đoạn thắt lưng sang trạng
thái còng của xương cùng cũng có sự thay đổi đường cong và hướng đi một cách từ
từ. Mọi sự thay đổi đột ngột hoặc thay đổi theo chiều hướng khác với đường cong
sinh lý này đều là sự bất thường, cần phải tìm nguyên nhân.
2. Mất
đường cong sinh lý cột sống:
Sự
bất thường của đường cong cột sống (Abnormal curves of spine) có nhiều mức độ
khác nhau. Ngày nay, nhiều trường hợp bệnh nhân đi khám bệnh cột sống, được chụp
X quang thường quy, X quang cắt lớp điện toán (CT), hoặc chụp cộng hưởng từ
(MRI), bác sĩ chẩn đoán hình ảnh đọc phim ghi nhận “mất hoặc giảm đường cong
sinh lý cột sống”. Không hiểu từ này có ý nghĩa như thế nào nên nhiều người thắc
mắc không biết hỏi ai. Thực sự, sự mất đường cong sinh lý cột sống chỉ là sự
thay đổi bất thường một cách kín đáo, nhẹ nhàng của một đoạn nào đó của cột sống.
Ví
dụ:
-
Cột sống cổ ưỡn ít không đến 20 độ, hoặc
thẳng đứng, hoặc hơi còng nhẹ của một vài đốt sống nào đó.
-
Cột sống ngực còng ít không đến 20 độ, hoặc
thẳng đứng thay vì uốn cong mềm mại từ từ, từ 20 đến 40 độ.
-
Cột sống thắt lưng ưỡn ít không đến 40 độ,
hoặc thẳng đứng, hoặc hơi còng nhẹ của một vài đốt sống nào đó.
-
Xương cùng thì không bị mất đường cong
sinh lý vì được hàn dính thành khối từ nhỏ.
Các
trường hợp cột sống bị cong vẹo bất thường rõ rệt thì không gọi là giảm hay mất
đường cong sinh lý cột sống, mà đó là bệnh lý biến dạng cột sống (spinal
deformity). Thường gặp nhất là vẹo cột sống (Scoliosis), còng cột sống
(Kyphosis), hoặc biến dạng phối hợp vừa vẹo vừa còng vừa xoay (Rotation).
3. Nguyên
nhân làm mất đường cong sinh lý cột sống:
Như
đã nói ở trên, mất đường cong sinh lý của cột sống chỉ là thuật ngữ nói lên sự
bất thường nhẹ, kín đáo của hướng uốn cong của cột sống. Nguyên nhân thường gặp
nhất là do thói quen sinh hoạt sai tư thế kéo dài nhiều ngày, nhiều tháng như
nhân viên văn phòng làm việc với máy tính, cúi cổ lâu nhà, làm cột sống cổ bị còng
nhẹ, thay vì ưỡn; công nhân khuân vác, nhân viên vệ sinh cúi lưng quét nhà lâu
ngày, làm cột sống thắt bị còng, thay vì ưỡn; nông dân lao động, ngồi xổm cắt cỏ
lâu ngày làm cột sống thắt lưng bị còng, thay vì ưỡn … Ngoài ra, một số bệnh lý
các cơ quan lân cận đột sống gây đau cấp tính hoặc đau kéo dài một bên, làm co
thắt cơ cạnh sống không đồng đều cũng làm cho cột sống biến đổi cong vẹo bất
thường, mất đường cong sinh lý.
4. Cần
làm gì khi nhận kết quả chẩn đoán hình ảnh là có mất đường cong sinh lý cột sống
?
Mất
đường cong sinh lý cột sống không phải là một bệnh, mà là một dấu hiệu gián tiếp
của một tình trạng bệnh nào đó của cột sống hoặc của các cấu trúc cạnh cột sống.
Tốt nhất là nên được khám và tư vấn bởi bác sĩ chuyên khoa côt sống, tìm nguyên
nhân để giải quyết vấn đề. Trong trường hợp chỉ là mất đường cong sinh lý cột sống
do thói quen làm việc, tư thế xấu thì hãy điều chỉnh lại bản thân. Tránh các tư
thế xấu kéo dài, thường xuyên tập thể dục, vận động cơ, thay đổi tư thế thường
xuyên, tránh đau mỏi cơ kéo dài do công việc.
X
quang cột sống cổ: Hình bên trái: cột sống cổ có đường cong bình thường. Hình bên
phải: mất đường cong sinh lý cột sống cổ. Cho thấy cột sống cổ dựng thẳng đứng
(không còn ưỡn như hình bên trái). Trong đó, đoạn từ đốt C4 đến C6 hơi còng nhẹ
khó nhận thấy.
X
quang cột sống thắt lưng có đường cong sinh lý bình thường.
X quang: Giảm độ cong sinh lý cột sống thắt lưng. Cột sống thắt
lưng dựng thẳng đứng, thậm chí hơi bị còng thay vì cong ưỡn ra trước khoảng
40-60 độ.
X quang: Mất đường cong sinh lý cột
sống thắt lưng do thoái hoá. Cột
sống thắt
lưng hơi bị còng đoạn
từ đốt sống L1 đến L3 thay vì cong ưỡn ra trước.
Thứ Bảy, 29 tháng 8, 2020
THOÁT VỊ ĐĨA ĐỆM CỘT SỐNG THẮT LƯNG LÀ GÌ
THOÁT VỊ ĐĨA ĐỆM CỘT SỐNG THẮT LƯNG LÀ GÌ ? PHƯƠNG PHÁP ĐIỀU TRỊ ?
BS.CKII
Nguyễn Văn Khoan – CTCH.
1. Đĩa đệm bình thường: Bình thường, đĩa đệm cột sống là phần mô mềm có khả năng đàn hồi, nằm giữa 2 thân đốt sống kế cận nhau. Trung tâm của đĩa đệm nhà nhân nhầy mềm nhão, ngắm nước. Bao quanh nhân nhầy là các vòng mô sợi đan chéo vào nhau, có tính dai chắc. Mặt trên và dưới của đĩa đệm là phần mô sụn cứng, giòn, tiếp xúc với bề mặt thân các đốt sống.
2. Thoát vị đĩa đệm: Là tình trạng tổn thương của đĩa đệm cột sống, làm cho một hoặc các thành thần của đĩa đệm (nhân nhầy, vòng sợi, tấm sụn) bị áp lực đè nén đẩy lệch ra khỏi vị trí bình thường của nó, thường gặp nhất là ra sau, bên hoặc trung tâm gây chèn ép vào rễ thần kinh tọa. Hậu quả là gây chứng đau thắt lưng lan dọc xuống chân theo đường đi của rễ thần kinh tọa bị chèn ép - gọi là chứng đau thần kinh toa. Để bệnh kéo dài, nặng lên có thể sẽ dẫn đến tê hoặc mất cảm giác dọc đường đi dây thần kinh tọa, liệt chân, bí tiểu, khó đi cầu, mất cảm giác sinh dục.
Hình
MRI cột sống thắt lưng cắt dọc (bên trái) và cắt ngang (giữa): Thoát vị đĩa đệm
L4/L5 (mũi tên đỏ), chèn ép nặng rễ thần kinh tọa L5 bên phải. Mũi tên xanh chỉ
rễ L5 bị chèn ép đẩy lệch ra sau. Hình bên phải là sơ đồ đường đi rễ thần kinh
tọa (bệnh nhân đau thần kinh tọa phải – dây thần kinh màu đỏ).
3.
Điều trị thoát vị đĩa đệm cột sống thắt lưng:
a.
Điều trị bảo tồn: Khoảng
80% các trường hợp thoát vị đĩa đệm thắt lưng có thể chữa bảo tồn khỏi bệnh. Gồm
các biện pháp: Nghỉ ngơi, tránh tư thế gây đau, hạn chế không cúi lưng, không
khiêng vác nặng, không đứng ngồi lâu quá 40 phút. Kết hợp dùng thuốc theo toa của
bác sĩ tùy từng người, tùy chức năng gan thận. Thường phối hợp các thuốc kháng
viêm giảm đau, giảm co thắt cơ, ức chế xung động thần kinh gây đau, bỗ trợ thần
kinh … Tùy mức độ đau, chức năng gan thận và các bệnh lý đi kèm mà bác sĩ sẽ
cân nhắc phối hợp thuốc, chọn liều lượng thích hợp. Sau 6-8 tuần điều trị bảo tồn
tích cực, nếu tiến triển khá, giảm đau, trở lại công việc được, bệnh nhân sẽ được
khám đánh giá lại mỗi tháng, giảm liều thuốc từ từ và duy trì 6 tháng đến 1 năm,
kết hợp tập vật lý trị liệu để phục hồi chức năng. Nhiều trường hợp, sau 1 năm
điều trị tốt, bệnh nhân sẽ hết đau tê, chụp MRI lại thấy khối thoát vị hoàn
toàn biến mất.
b.
Điều trị phẫu thuật (mổ):
Nhiều trường hợp, bệnh nhân mới đau thần kinh tọa trong 1-2 tuần, đến khám bác
sĩ, cho chụp MRI phát hiện thoát vị đĩa đệm cột sống thắt lưng, vội mổ liền là
bỏ qua cơi hội điều trị bảo tồn của bệnh nhân. Chỉ mổ trong một số trường hợp
sau đây:
-
Hội chứng chùm đuôi ngựa:
Bệnh nhân bị tê, mất cảm giác vùng hậu môn, sinh dục; rối loạn cơ vòng (bí tiểu,
khó đi cầu). Đây là biến chứng nặng của thoát vị đĩa đệm thắt lưng cần phải mổ
gấp. Nguy cơ mất cảm giác tình dục kéo dài.
-
Liệt chân: Thông thường
thoát vị đĩa đệm chỉ gây liệt một phần chân (liệt cơ duỗi hoặc cơ gấp làm bàn
chân không ngóc lên được hoặc không đạp mạnh xuống được), hiếm khi liệt hoàn
toàn. Cần mổ sớm để cứu lấy thần kinh tọa. Nếu không mổ sớm, để liệt lâu sẽ khó
hồi phục và thành liệt vĩnh viễn, teo cơ, mất cảm giác chân.
-
Thoát vị đĩa đệm cấp
tính, đau dữ dội, không đáp ứng với thuốc giảm đau. Cần mổ để giải quyết cơm
đau, vì bệnh nhân không thể chịu nổi.
-
Thoát vị đĩa đệm đã được
điều trị bảo tồn tích cực 6-8 tuần mà bệnh không thuyên giảm, thậm chí đau nặng
hơn, tê hoặc mất cảm giác dọc đường đi thần kinh tọa, teo cơ. Báo hiệu điều trị
bảo tồn thất bại.
-
Hầu hết các trường hợp
thoát vị đĩa đệm tái phát sau mổ cũng được mổ lại. Vì những trường hợp này khó
điều trị bảo tồn. Khi đó, bác sĩ cân nhắc việc mổ lấy nhân đệm hay phải đặt dụng
cụ cố định cột sống.
c. Các
kỹ thuật mổ:
-
Mổ mở kinh điển: Ngày nay, kỹ thuật mổ mở
kinh điển cho trường hợp thoát vị đĩa đệm thắt lưng 1 tầng được thực hiện với
đường rạch da dọc giữa thắt lưng 3-4cm, gọi là phẫu thuật Mini-COD
(Mini-Conventional Open Discectomy), bóc tách cơ cạnh sống, cắt một phần bản sống,
lấy dây chằng vàng 1 bên, vào trong ống sống, vén rễ thần kinh và màng cứng lấy
khối thoát vị, giải phóng rễ thần kinh. Với kỹ thuật này, thường lượng máu mất khoảng
10-50mL máu, tùy độ khéo léo của bác sĩ mổ. Sau mổ thường bệnh nhân bị đau vết
mổ nhiều, nên phải dùng thuốc giảm đau nhiều, mạnh, nằm viện mất 5-7 ngày. Nếu
động chạm thần kinh tọa nhiều có thể bị tê thần kinh tọa kéo dài. Bác sĩ không
khéo có thể làm tổn thương thần kinh tọa gây liệt chân, rách màng cứng nếu
không được vá lại cẩn thận có thể gây rò dịch não tủy sau mổ.
-
Mổ lấy thoát vị đĩa đệm thắt lưng qua ống
banh dưới kính hiển vi: Đây là kỹ thuật khó, đòi hỏi bác sĩ phải tập luyện lâu,
kiên trì, khéo léo mới mổ được bởi vì bác sĩ không nhìn trực tiếp vào vết mổ mà
phải nhìn qua kính hiển vi phẫu thuật - gọi là phẫu thuật TMD (Tubular
Microscopic Discectomy). Kỹ thuật này, bác sĩ chỉ rạch da 2cm, bóc tách cơ cạnh
sống, cắt một phần bản sống, lấy dây chằng vàng 1 bên, vào trong ống sống, vén
rễ thần kinh và màng cứng lấy khối thoát vị, giải phóng rễ thần kinh. Với kỹ
thuật này, đường rạch da và tách cơ ít hơn mổ mini-COD một chút (2cm so với
3cm), thường lượng máu mất cũng tương tự. Nếu bác sĩ không quen dùng kính hiển
vi sẽ dễ tai biến cho bệnh nhân hơn. Sau mổ, bệnh nhân cũng đau vết mổ tương đối
nhiều. Ngày nay, nhiều bác sĩ mổ mở, với đường rạch da 3-4cm rồi kết hợp đưa
kính hiển vi vào để quan sát. Thực tế, đây chỉ là mổ mở thông thường và tập tành
sử dụng kính hiển vi chứ không phải phẫu thuật TMD chính thống. Vì vậy, kết quả
giống như mổ mở Mini-COD.
-
Nội soi lấy thoát vị đĩa đệm: Đây mới thực
sự là một nghệ thuật y khoa trong phẫu thuật thoát vị đĩa đệm cột sống – gọi là
phẫu thuật FED (Full endoscopic discectomy). Với chỉ một đường rạch da bằng hoặc
dưới 1cm, qua mô mỡ, nong tách cơ, cắt 1 phần dây chằng vàng (nếu đi đường sau)
hoặc hoàn toàn không cắt dây chằng vàng (nếu đi đường bên), bác sĩ đưa ống nội
soi vào, có camera ghi hình truyền lên màn ảnh tivi được phóng đại, nhìn thấy rất
rõ các chi tiết cấu trúc bên trong. Thông quá đó, bác sĩ lấy hết thoát vị, giải
ép rễ thần kinh. Kỹ thuật này đã phát triển mạnh ở nhiều nước trên thế giới
trong hơn 10 năm nay. Tuy nhiên, ở Việt Nam hiện nay rất ít bác sĩ làm, do độ
khó của nó, do đó bác sĩ cần phải luyện tập kỹ, khéo léo, kiên trì. Tuy nhiên,
khi đã quen rồi thì phẫu thuật này rất an toàn cho bệnh nhân, mất máu rất ít, hầu
như không đau sau mổ. Bệnh nhân có thể xuất viện trong 24 giờ sau mổ và trở lại
với công việc rất sớm.
4.
Thoát vị đĩa đệm cột sống thắt lưng đa tầng: Tình trạng thoát vị đĩa đệm thắt lưng nhiều tầng thường gặp
ở bệnh nhân lớn tuổi, lao động nặng kéo dài. Trong đó có một số tầng thoát vị
đĩa đệm có chèn ép thần kinh và một số tầng chưa chèn ép thần kinh. Vì vậy, bác
sĩ phải khám bệnh kỹ, xem tầng nào phải mổ giải ép, tầng nào có thể điều trị bảo
tồn. Vì mổ rộng rải, tàn phá cấu trúc nhiều, về sau dễ dẫn đến đau thắt lưng mạn
tính do thoái hóa, mất vững cột sống …
Tóm lại:
-
Hầu hết các trường hợp đau thần kinh tọa
là do thoát vị đĩa đệm cột sống thắt lưng, một số ít có thể do các nguyên nhân
khác như: thoái hóa cột sống, trượt đốt sống, bướu trong ống sống, lao, viêm …
Do đó cần phải được khám chuyên khoa để có chẩn đoán rõ ràng trước khi điều trị.
-
Hầu hết các trường hợp thoát vị đĩa đệm
cột sống thắt lưng đều có thể điều trị bảo tồn khỏi bệnh (nghỉ ngơi, uống thuốc,
tập vật lý trị liệu). Tỉ lệ này khoảng 80% trường hợp, chỉ 20% trường hợp là phải
mổ giải ép.
-
Phẫu thuật điều trị thoát vị đĩa đệm cột
sống thắt lưng, chỉ cần lấy thoát vị giải ép thần kinh là đủ, không cần phải đặt
dụng cụ (bắc ốc - vít). Chỉ cân nhắc một số rất ít trường hợp thoát vị đĩa đệm
đã mổ lấy nhân đệm nhưng tái phát nhiều lần, nguy cơ dính, mất vững cao.
-
Phẫu thuật thoát vị đĩa đệm cột sống thắt
lưng hiện nay, có 3 phương pháp mổ: (1):
Mổ mở kinh điển (đường mổ 3-4cm), là phương pháp phổ biến ở Việt Nam hiện nay; (2): Mổ qua kính hiển vi dưới ống banh
nội soi (dường mổ 2cm), rất ít phổ biến; (3):
Mổ nội soi (đường mổ 1cm), là phương pháp khá phổ biến trên thế giới hiện nay,
nhưng chưa phát triển mạnh ở Việt Nam. Ngoài ra, mổ mở với đường rạch da 3-4cm
và sử dụng kính hiển vi, là kỹ thuật không chính thống, không mang lại lợi ích
nhiều cho bệnh nhân. Kỹ thuật nào cũng có tỉ lệ tai biến nhất định cho bệnh
nhân. Bác sĩ càng được học tập, thực tập kỹ, quen với theo tác và khéo léo thì
nguy cơ tai biến cho bệnh nhân càng thấp.
Thứ Ba, 5 tháng 5, 2020
VẸO CỘT SỐNG
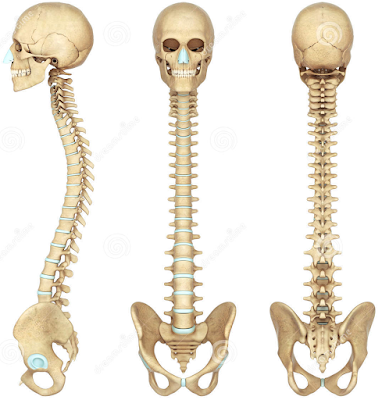 |
| Nhìn ngang Nhìn từ trước Nhìn từ sau CỘT SỐNG BÌNH THƯỜNG |
Vẹo cột sống là gì ?


































